Всегда ли мононуклеары, найденные врачом в общем анализе крови, считаются сигналом патологического состояния, и как они обозначаются? При каких болезнях увеличивается число атипичных клеток? Как диагностировать инфекционный мононуклеоз – об этом пойдет речь в данной статье.
Роль мононуклеаров в организме
Мононуклеары или агранулоциты – это одноядерные клетки, отвечающие за иммунные реакции. Они делятся на моноциты и лимфоциты. Первые при поступлении в систему вредоносных вирусов и бактерий поглощают их и распространяют сигнал о вторжении чужеродных клеток. Лимфоциты же продуцируют антитела для борьбы с инфекцией.
Иммунитет ко многим вирусам вырабатывается благодаря В-лимфоцитам, циркулирующим в организме в течение полугода и более. Формируется иммунная память, чтобы при следующей встрече с возбудителями болезнь переносилась легче.
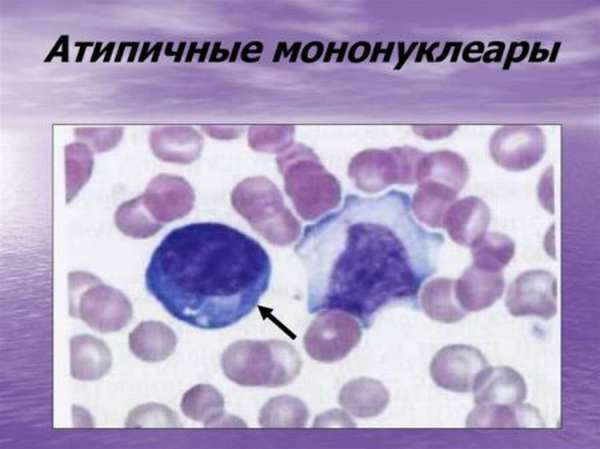
Есть группы вирусов, которые способны усилить синтетическую активность лимфоцитов, что впоследствии приведет к образованию атипичных мононуклеаров. Размер клеток увеличивается в 4-5 раз, при рассмотрении под микроскопом заметна широкая цитоплазма и небольшое по величине ядро.
Атипичные мононуклеары в общем анализе крови часто становятся сигналом наличия серьезных болезней как у взрослых, так и у детей.
Причины появления в крови атипичных клеток
Возникновению атипичных мононуклеаров способствуют заболевания, выводящие из строя иммунную систему организма. Среди наиболее вероятных причин выделяют:
- заболевания вирусного характера (инф. мононуклеоз, ОРВИ, грипп, ветрянка, цитомегаловирусная инфекция, болезнь Боткина, ВИЧ-инфицирование, коклюш),
- болезни бактериального характера (иерсиниоз, хламидиоз, туберкулез, бруцеллез),
- заражение гельминтами,
- онкология,
- индивидуальная непереносимость мед.препаратов,
- болезни аутоиммунного типа (красная волчанка, васкулит).
Вирус инфекционного мононуклеоза
Чаще других факторов появление патологических клеток провоцирует вирус Эпштейн-Барра. Заражение им происходит через воздух при общении с больным или носителем. Возможен плацентарный путь передачи от матери к ребенку и в результате незащищенного полового акта.
Вирусному заболеванию больше подвержены дети подросткового возраста и молодые люди. По статистике, к 25 годам почти 90% населения перенесли инфекционный мононуклеоз, вызванный данным вирусом.
Характерной особенностью становится поражение лимфоидной ткани при заболевании: это миндалины, печень, селезенка, все лимфатические узлы.
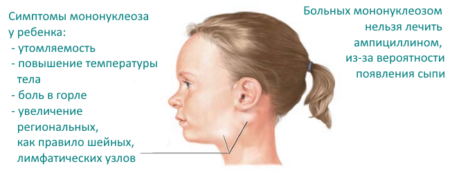
Симптомы мононуклеоза:
- повышение температуры тела до 38,5-39,0 °С,
- болевые ощущения при глотании,
- симптомы общей интоксикации,
- налет на миндалинах,
- заложенность носа, храп,
- увеличенные лимфоузлы, особенно шейные,
- пожелтевшие склеры и кожа,
- увеличение размеров печени и селезенки.
Инкубационный период болезни может длиться от 5 дней до 2 месяцев. По совокупности признаков клиническая картина напоминает ангину.
Ангина + сильный отек носоглотки + увеличение печени + мононуклеары в крови = мононуклеоз. Вирус размножается делением клеток с высокой скоростью, однако во внешней среде он неустойчив. Болезнь у большинства людей протекает в легкой форме.
Именно поэтому диагностика ее затруднена. Анализ забора крови на мононуклеары может быть назначен врачом с диагностической целью при первичном обращении к нему пациента.
Нормы показателей у детей
Норма увеличенных в размере агранулоцитов в крови ребенка составляет 0-1%. Незначительно (до 10%) их число увеличивается при аутоиммунных болезнях, опухолях. Наибольший уровень атипичных мононуклеаров в ОАК у ребенка присутствует при инфекционном мононуклеозе. Иногда их число превышает 50% белых клеток крови.
Для подтверждения диагноза кровь берут дважды с интервалом в пять дней. На начальной стадии заболевания количество атипичных клеток составляет 10%. Через неделю число достигает максимума – 60-80%.
Как определить мононуклеары при диагностике
Если обнаружены атипичные мононуклеары в ОАК, обозначение их может трактоваться врачом в процентах или единицах СИ. В зависимости от предварительного диагноза и состояния больного он может отдать предпочтение нескольким методам:
- ОАК.
Данные клетки крови обнаруживаются при расшифровке лейкоцитарной формулы. Таблица показателей включает все типы клеток. Формула содержит процентное содержание всех лейкоцитов, отдельно моноцитов и лимфоцитов.
Положительный анализ крови на атипичные мононуклеары подтверждает диагноз, определяет степень тяжести инфекции и эффективность назначенного лечения.
Важно! Обнаружить атипичные клетки таким способом можно только на ранней стадии, через две недели после заражения вирусом.
Сдать анализ можно в медицинском диагностическом центре.
- Реакция агглютинации.
Гемотест – это обнаружение в сыворотке крови больного антител к возбудителю методом агглютинации. Эффективность метода составляет 90%.
- Дополнительные методы диагностики.
Вспомогательными методами диагностики является анализ мочи – в биохимическом анализе обнаруживается высокое количество билирубина, АЛТ, АСТ. Это происходит из-за увеличения секреции желчи. Впоследствии желтеют кожные покровы и склеры глаз. Врач может назначить УЗИ органов брюшной полости, провести пункцию костного мозга или лимфоузла.

Процесс восстановления после продолжительной болезни достаточно длительный и трудоемкий. На протяжении месяца наблюдается астения – повышенная раздражительность, усталость, потливость. К концу восстановительного периода нормализуется уровень анализов на мононуклеары.
Обратите внимание, если через месяц количество патологических клеток не приходит в норму, нужно проконсультироваться у врача онколога. При обнаружении атипичных мононуклеаров в общем анализе крови у ребенка необходимо поставить его на учет к онкологу.
Вирус присутствует в лимфоцитах на протяжении всей жизни, но в пассивном состоянии. Его активация происходит только в случае аутоиммунного заболевания или ВИЧ-инфекции в связи с падением иммунитета.
Лечение
Лечение инфекционного мононуклеоза симптоматическое. Покой, свежий воздух, обильное питье, обработка ротоглотки, промывание носа – стандартная терапия вирусной инфекции. После перенесенной болезни ребенок длительное время остается ослабленным, поэтому врач оформляет медотвод от прививок на 6-12 месяцев.
Противопоказаны в восстановительный период дальние путешествия со сменой климата, нельзя загорать. Антибиотики назначаются в случае присоединения бактериальной инфекции: отита, пневмонии.
Своевременное обращение к врачу гарантирует успешное лечение, минимизирует риск осложнений.
В предложенном видеосюжете об этом рассказано подробнее: